Introduction
Le syndrome d’hyperventilation (SHV) est une affection fréquente chez l’adulte mais souvent banalisée. Le SHV est également décrit chez l’enfant, survenant deux fois plus souvent chez la jeune fille que chez le garçon. Il peut être la cause d’une importante morbidité interférant avec la vie sociale et professionnelle. Le diagnostic du SHV est parfois difficile et nécessite la reconnaissance de symptômes parfois trompeurs, des examens suggestifs du diagnostic et l’absence d’autres facteurs étiologiques.
Définition et épidémiologie
Le SHV est un syndrome caractérisé par une variété de symptômes somatiques induits par une hyperventilation physiologiquement inappropriée et reproductible, en tout ou en partie, par une hyperventilation volontaire. L’hypocapnie résultant de l’hyperventilation serait à l’origine des symptômes ressentis par les patients. Cependant, la mise en évidence d’une pression artérielle en CO2 (PaCO2) normale chez des patients souffrant d’un SHV, même lors de crises, suggère que l’hypocapnie serait, dans certains cas, une conséquence et non la cause du syndrome. Les troubles paniques sont souvent associés au SHV mais représentent une entité distincte.
Le SHV a une prévalence d’environ 6-10% dans la population générale et prédomine chez la femme. L’âge de survenue est habituellement compris entre 15 et 55 ans du moins dans la forme classique du SHV. La variété des symptômes peut conduire le patient chez différents spécialistes tels les pneumologues, les cardiologues ou les gastro-entérologues.
La mortalité du SHV est extrêmement faible mais un vasospasme coronarien peut survenir chez des patients présentant une cardiopathie ischémique. Par contre, la morbidité liée au SHV est fréquente et parfois sévère. Notamment, l’aspect «malade» de certains patients et des diagnostics erronés conduisent à de multiples investigations et à des traitements parfois inadaptés ou délétères (anticoagulation pour suspicion d’embolie pulmonaire, par exemple).
Physiopathologie
Le mécanisme à l’origine d’un SHV reste discuté. Un stress souvent brutal et important inaugure le tableau clinique. Cependant, dans la forme chronique, le stress initial peut avoir été oublié ou minimisé. Ce stress engendre une augmentation de la ventilation et secondairement une sensation de dyspnée par l’effort musculaire qu’elle produit. La dyspnée devient un stimulus anxiogène et un stress qui perpétue le processus (figure 1). De plus, les symptômes qui peuvent être liés à l’hypocapnie (PaCO2 <35 mmHg ou 4,7 kPa) sont également anxiogènes.
Figure 1
Mécanisme du cercle vicieux conduisant au syndrome d’hyperventilation à partir d’un événement anxiogène
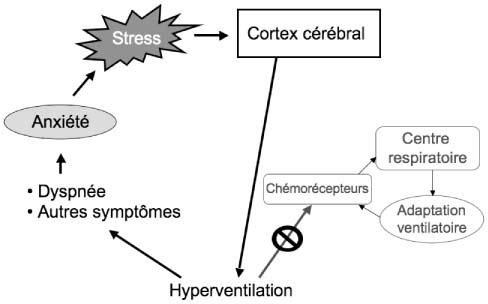
Alors que la réponse physiologique normale à une anomalie de la ventilation fait intervenir les chémorécepteurs et une correction ventilatoire par le centre respiratoire, il apparaît que dans le cadre de l’hypocapnie associée au SHV, il existe «un découplage» de cette boucle de régulation (figure 1).
Rôle de l’hypocapnie
L’hyperventilation inappropriée peut occasionner de multiples effets, en partie liés à l’augmentation du pH et en partie à l’hypocapnie. L’hypocapnie peut apparaître transitoirement lors de crise d’hyperventilation ou être chronique et maintenue de façon insidieuse lors de bâillements, de soupirs ou lors d’une légère augmentation du volume courant ou surtout de la fréquence respiratoire. Le pH élevé et l’hypocapnie conduisent à une augmentation de l’affinité de l’O2 à l’hémoglobine et à une baisse de l’oxygénation tissulaire (effet Bohr). On note également une hypophosphatémie et une hypokaliémie dans la crise avec PaCO2 < 30mmHg. D’autre part, l’hypocapnie entraîne une diminution du flux sanguin cérébral (baisse de 2% pour chaque baisse de 1 mmHg de PaCO2), coronarien et périphérique, après quelques minutes d’hyperventilation déjà. Ceci peut donc expliquer une partie des symptômes ressentis par les patients et les rares complications sérieuses, notamment cardiaques.
Causes
En dehors du SHV, une hyperventilation peut être la réponse physiologique à plusieurs phénomènes qu’il conviendra d’exclure. Ainsi, suite à l’élévation de la progestérone, une hyperventilation peut se voir au cours de la deuxième partie du cycle menstruel ou durant la grossesse. L’altitude, la fièvre ou la douleur peuvent s’accompagner d’un certain degré d’hyperventilation avec hypocapnie. Une hyperventilation avec hypocapnie se retrouve également dans différentes atteintes pulmonaires comme la crise asthmatique ou l’embolie pulmonaire, certaines tumeurs cérébrales, l’hyperthyroïdie ou l’acidose métabolique.
Manifestations cliniques
Forme aiguë
La crise aiguë peut être déclenchée par un stress physique ou psychique. Selon les études, elle représente entre 1 et 10% des cas. Les patients sont habituellement très agités, proches de l’attaque de panique. Le début est souvent aigu avec une dyspnée asphyxiante accompagnée d’une importante polypnée. Des douleurs thoraciques atypiques surviennent dans près de 50% des cas, mais elles peuvent aussi avoir un caractère angineux. Elles persistent souvent plusieurs heures et ne répondent pas aux dérivés nitrés. Des anomalies ECG sont fréquentes et incluent un allongement du QT, des surélévations ou des abaissements du segment ST, voire encore des inversions de l’onde T. Chez les patients présentant des facteurs de risque cardio-vasculaire ou souffrant de cardiopathie ischémique, un SHV aigu peut induire un spasme coronarien. Il peut également déclencher un angor de Prinzmetal.
Des paresthésies en principe symétriques et touchant volontiers les membres supérieurs sont classiques. Si elles sont unilatérales, elles touchent le côté gauche dans 80% des cas. Les patients peuvent présenter un spasme carpo-pédal lié à l’hypocalcémie (tétanie). Des vertiges, un état confusionnel et une asthénie généralisée sont également décrits. La crise peut mener à la syncope (tableau 1).
Tableau 1
Principaux symptômes et signes du syndrome d’hyperventilation
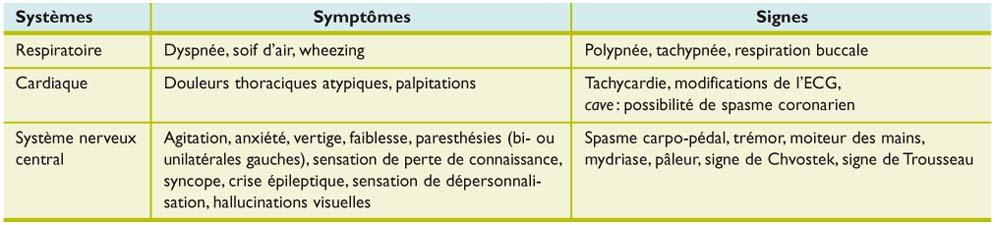
Ces manifestations bruyantes peuvent simuler n’importe quelle urgence médico-chirurgicale, en particulier, une embolie pulmonaire, un infarctus myocardique, une crise d’asthme, une acidocétose diabétique ou une autre cause d’acidose métabolique, ou encore une intoxication (à l’aspirine par exemple).
Forme chronique
La forme chronique est la plus fréquente mais plus difficile à diagnostiquer car la composante d’hyperventilation n’est souvent pas au premier plan. Les patients peuvent présenter des signes généraux comme une fatigue chronique. La dyspnée est présente dans plus de 50% des cas, mais fluctuante. Elle peut être ou non associée à l’effort mais ne survient pas la nuit. La dyspnée est ressentie comme un manque d’air, une limitation inspiratoire et peut se manifester simplement par un essoufflement en parlant. Elle s’accompagne d’irrégularités du rythme respiratoire, de bâillements, de soupirs et d’une respiration buccale qui peuvent être observés durant l’anamnèse. S’il existe une pathologie respiratoire sous-jacente (asthme ou broncho-pneumopathie chronique obstructive (BPCO), par exemple), le degré de dyspnée est hors proportion par rapport à l’anomalie fonctionnelle. Contrairement à l’asthme ou à la BPCO, la récupération est rapide. Une toux irritative peut être également un signe associé. La gazométrie montre, dans deux tiers des cas, une légère diminution de la PaCO2. En raison de la compensation rénale, le pH est fréquemment normal ou presque normal.
Les douleurs thoraciques atypiques, des palpitations ou un vasospasme périphérique avec froideur des extrémités sont fréquents. On peut aussi retrouver des modifications ECG. Des troubles neuro-végétatifs, des troubles de la vue, des acouphènes, un trémor, des myalgies ou des crampes peuvent être présents. Des céphalées parfois de type migraineux sont décrites. Un état anxieux et/ou dépressif est souvent associé au SHV (tableau 1).
Diagnostic
Le diagnostic du SHV repose sur un faisceau d’éléments et l’exclusion d’autres diagnostics tels qu’embolie pulmonaire ou infarctus du myocarde. Ce dernier point est capital pour éviter de mal interpréter une hypocapnie chez un jeune adulte anxieux et agité. Ainsi, dans la crise aiguë de SHV, il ne faut pas envisager ce diagnostic sans avoir effectué au moins une gazométrie montrant une hypocapnie < 30 mmHg sans effet shunt, une mesure du débit de pointe, un ECG, une radiographie thoracique et un laboratoire de base. On rappellera la fréquente association entre asthme et SHV et la difficulté d’avoir un diagnostic étayé en urgence. Enfin, il est important de connaître les examens déjà effectués pour ne pas poursuivre indéfiniment les investigations auprès de patients consultant souvent plusieurs fois pour les mêmes plaintes et dont le diagnostic n’est toujours pas reconnu.
Dans la forme chronique avec symptomatologie atypique voire frustre, l’interrogatoire orienté se doit de retrouver le stress initial parfois ancien (décès d’un proche, perte d’emploi), le terrain anxio-dépressif. C’est cette association qui oriente le diagnostic et incite à poursuivre les investigations pour démontrer la dysfonction ventilatoire. Sinon, l’évocation du diagnostic devient aléatoire, favorisant la dégradation lente de la qualité de vie du patient, sa désociabilisation, le nomadisme médical, la psychiatrisation.
La reconnaissance des symptômes et des signes évocateurs d’un SHV est la première étape du diagnostic. Les autres éléments suggestifs de cette affection sont mentionnés ci-dessous.
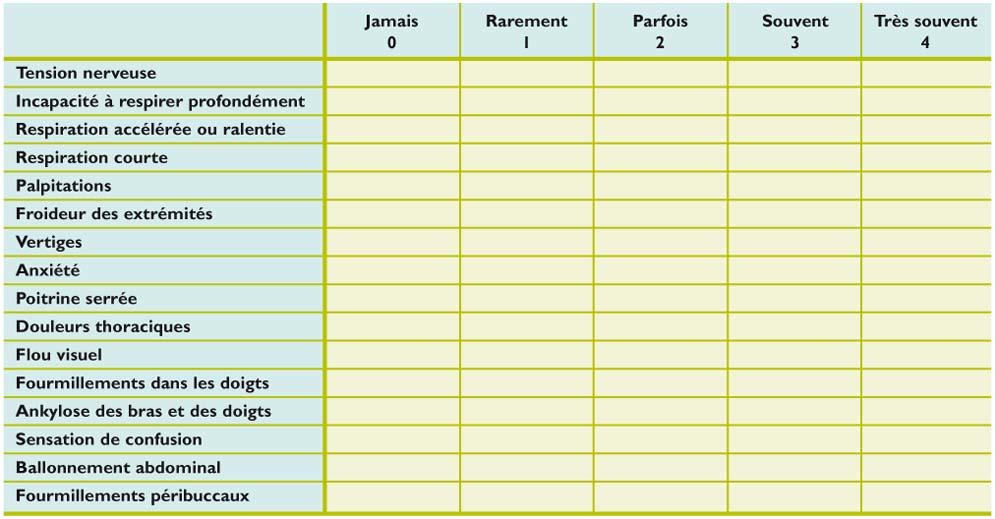
Score de Nijmegen
Le score de Nijmegen (tableau 2) est un score comportant seize items classés de 0 (ne survient jamais) à 4 (survient, très souvent). Un score ≥ 23/64 est évocateur d’un SHV. Il a été validé chez des sujets sans pathologie respiratoire avec une sensibilité de 91% et une spécificité de 95%. La valeur du score est indépendante de la gravité du syndrome ou de son évolutivité.
Tableau 2
Score de Nijmegen
Score positif si ≥ 23/64 ; sensibilité 91%, spécificité 95%.
Gazométrie
La gazométrie permet d’écarter un trouble des échanges gazeux et une acidose métabolique qui peuvent s’accompagner d’une augmentation de la ventilation. Si elle révèle une hypocapnie, les causes habituelles de cette anomalie doivent être recherchées. En présence d’un SHV, une alcalose respiratoire compensée avec un pH presque normal, une PaCO2 abaissée et une diminution des bicarbonates sont caractéristiques. Une gazométrie normale ne permet bien sûr pas d’exclure un SHV.
Tests de provocation
Le but des tests de provocation est de reproduire au moins deux des symptômes du score de Nijmegen. Durant ces tests, la mesure de la PaCO2 peut se faire par gazométrie artérielle (cave : le stress provoqué par la gazométrie peut faire hyperventiler le sujet) par mesure de la PaCO2 capillaire à l’oreille, et la mesure de la pression du CO2 en fin d’expiration (PETCO2) par lunette nasale. Cette dernière mesure, faite à l’aide d’un capnographe, a l’avantage d’être non invasive et d’être un bon reflet de la PaCO2 du moins chez le sujet sain. Les capnographes actuels permettent une mesure en continu de la PETCO2 avec une réponse rapide lors de variation de la PaCO2. Ils ne sont toutefois pas facilement disponibles.
Les contre-indications à un test d’hyperventilation incluent la cardiopathie ischémique, les maladies vasculaires cérébrales, les insuffisances respiratoires hypercapniques (risque d’apnée) et la drépanocytose (risque de thrombose cérébrale).
Test d’hyperventilation
Le sujet est équipé d’une sonde de capnographe (type lunette à oxygène), d’un oxymètre de pouls et respire de façon spontanée jusqu’à stabilisation de la ligne de base. Au repos, la PETCO2 doit être > 32 mmHg. Si elle est < 30 mmHg, un SHV est très probable. Ensuite, il est demandé au sujet d’hyperventiler (30/mn pendant une à trois minutes) jusqu’à ce que la PETCO2 soit ≤ 20 mmHg puis de respirer normalement par le nez sans consigne. Chez l’individu normal, la PETCO2 atteint 90% de la ligne de base en ≤ 3 min. Un SHV est très suspect si la PETCO2 reste ≤ 30 mmHg après trois minutes de respiration spontanée et qu’apparaisse une symptomatologie. La sensibilité et la spécificité de ce test ne sont pas connues mais il est clairement une aide diagnostique selon certains auteurs. D’autres auteurs ont cependant montré que l’hyperventilation en isocapnie peut aussi entraîner des symptômes typiques ou que c’est la chute de la PETCO2 pendant la phase préhyperventilation qui est discriminante et non la récupération de la PETCO2 durant les trois à cinq minutes posthyperventilation.
Test d’effort
Le test d’effort peut se faire sur un cyclo-ergomètre ou un tapis roulant. Habituellement, les patients souffrant de SHV sont capables d’effectuer un effort maximal mais il existe une tendance au déconditionnement, d’autant plus que les symptômes sont marqués. Les sujets développant une hypocapnie au cours de l’exercice ou diminuant leur PETCO2 ont un SHV habituellement très symptomatique. Sinon, la plupart ont un PETCO2 normal durant l’examen. Ces patients doivent être examinés durant la phase de récupération. En réponse à l’acidose lactique, l’individu normal a tendance à augmenter sa ventilation par une augmentation du volume courant, alors que dans le SHV c’est surtout une augmentation de la fréquence respiratoire qui est observée. Cette anomalie du mode ventilatoire contribue au développement des symptômes qu’il faut soigneusement relever. Pendant la phase de récupération, un SHV est suspect lorsqu’une hypocapnie apparaît ou s’accentue après l’arrêt du test, persiste au-delà de trois minutes de récupération avec une PaCO2 < 90% de la PaCO2 de base et une différence alvéolo-artérielle d’O2 normale (par simplification : pO2 + PaCO2 > 110 mmHg). Enfin l’observation du patient laissé au calme pendant sa phase de récupération montre une tendance à la polypnée superficielle avec respiration buccale apparue en fin d’effort et l’absence de pause expiratoire physiologique de compensation.
Traitement
Lorsque le diagnostic de SHV est retenu, il faut informer le patient de la bénignité de ses symptômes sans cependant les banaliser. Dans les états anxieux importants ou les attaques de panique, le recours à une prise en charge spécialisée est requis et des cours de relaxation peuvent être utiles. De même un traitement anxiolytique par benzodiazépine est à considérer dans les formes les plus graves. Concernant l’aspect respiratoire lui-même, les patients peuvent être adressés à des physiothérapeutes. Dans les crises aiguës, la technique du rebreathing à l’aide d’un sac en papier ou d’un tuyau s’avère efficace mais le bénéfice sur les symptômes est en partie lié à un effet placebo.
Il a été décrit que le mode ventilatoire des patients avec SHV fait intervenir, de façon prépondérante, une respiration thoracique aux dépens de la respiration diaphragmatique. Dès lors, le physiothérapeute va, d’une part, s’attacher à modifier le mode respiratoire en favorisant la respiration diaphragmatique et, d’autre part, permettre au patient un meilleur contrôle de sa fréquence respiratoire. Pour cela, les symptômes induits lors du test de provocation aident le patient à faire le lien entre son mode respiratoire et ses plaintes. Le patient est instruit à respirer avec une fréquence lente (environ cinq fois par minute), sans augmentation du volume courant. Cela nécessite des pauses respiratoires en fin d’inspiration de cinq à dix secondes, si possible à l’aide du feed-back d’un capnographe. Il faut habituellement plusieurs séances s’étendant sur plusieurs semaines pour obtenir un résultat satisfaisant en termes de disparition des symptômes qui avoisine 60% dans les centres spécialisés.
Conclusion
Le SHV est plus fréquent qu’on l’imagine mais souvent reconnu que tardivement. Cela entraîne une grande inquiétude de la part des patients et d’importants et coûteux moyens diagnostiques. Le diagnostic de SHV repose sur une anamnèse soigneuse et l’observation de signes évocateurs, l’absence d’autres causes d’hyperventilation, la mesure des gaz du sang, le score clinique de Nijmegen et un test de provocation. Une prise en charge spécialisée permet une résolution ou en tout cas un bon contrôle des symptômes dans la plupart des cas.
Implications pratiques
> Un syndrome d’hyperventilation (SHV) devrait être suspecté chez des patients anxieux présentant une dyspnée avec douleurs thoraciques atypiques consultant de multiples fois pour les mêmes raisons et ayant déjà eu de multiples investigations
> La présence d’une hypocapnie au cours du bilan d’une dyspnée doit faire rechercher les causes habituelles d’abaissement de la PaCO2 avant qu’un SHV ne puisse être envisagé
> Dans les SHV chroniques, les patients peuvent avoir un aspect de malade chronique avec perte pondérale, état confusionnel, dyspnée qui, en l’absence de causes organiques objectivées, devrait évoquer un SHV